- Startseite
- Erkrankungen & Therapien
- Harnblasenkarzinom
- Nicht-muskelinvasives Harnblasenkarzinom
Nicht-muskelinvasives Harnblasenkarzinom (Urothelkarzinom)
Das Harnblasenkarzinom ist ein prinzipiell bösartiger Tumor, der fast immer von den Schleimhautzellen (Urothelzellen) der Blase ausgeht. Jährlich erkranken in Deutschland ca. 15.000 Menschen neu daran, wobei Männer häufiger betroffen sind als Frauen. Die Häufigkeit der Erkrankung hat in den vergangenen Jahren stetig zugenommen.
Neben der häufigsten Lokalisation in der Blase, können Urothelkarzinome auch von der Schleimhaut im Harnleiter oder im Nierenbecken ausgehen. Histologisch (feingeweblich) handelt es sich hierbei ebenfalls um Urothelkarzinome.
Hauptrisikofaktor für diese Art von Tumor ist in erster Linie langjähriges Rauchen. Zudem treten Blasentumore gehäuft auf bei Patienten, die in ihrem Beruf über lange Zeit bestimmten chemischen Substanzen und Giften ausgesetzt waren. Hierzu gehören u.a. Maler und Lackierer, Arbeiter in der chemischen Industrie aber auch Zahntechniker. Sollte dies auf Sie zutreffen, sollte eine Meldung bei der Berufsgenossenschaft zum Antrag auf Anerkennung als Berufskrankheit erfolgen.
Diagnostik
Meist ist das erste Symptom eines Blasentumors eine schmerzlose Blutbeimengung im Urin (Makrohämaturie). Auch wenn es viele andere Gründe für eine solche Blutung geben kann (z. B. ein Harnwegsinfekt, ein Stein oder eine Blutung aus der Prostata), sollte diese immer weiter abgeklärt werden.
Alternativ kann auch eine rezidivierende Mikrohämaturie (Blut im Urin, das nur mittels bestimmter Testverfahren nachgewiesen werden kann) den Verdacht auf einen Blasentumor ergeben.
Zunächst erfolgt in der Regel eine Sonographie der gefüllten Blase. Dabei lassen sich größere Tumore bereits erkennen. Oft zeigt sich im Ultraschall aber auch ein normaler Befund. Dann müssen weitere Untersuchungen angeschlossen werden.
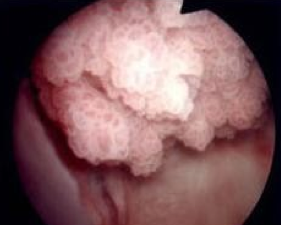
Hierzu wird üblicherweise eine Blasenspiegelung (Zystoskopie) durchgeführt. Dabei wird ein dünnes Instrument (Zystoskop) mit einer integrierten Kamera durch die Harnröhre in die Blase eingeführt, um die Blasenschleimhaut zu beurteilen.
Dadurch können Tumore, die aus dem Schleimhautniveau heraus wachsen, (sogenannte. papilläre Tumore) gut erkannt werden. Zur Detektion flacher Tumore, die in der Schleimhaut liegen und oft nur durch eine unspezifische Rötung gekennzeichnet sind, kann als zusätzliches diagnostisches Mittel eine sogenannte Photodynamische Diagnostik (PDD) angewandt werden. Hierfür wird 1-3 Stunden vor der Blasenspiegelung Hexaminolavulansäure (Handelsname Hexix ®) über einen Katheter in die Blase eingebracht. Diese lagert sich speziell an veränderten Schleimhautzellen an und ermöglicht eine spezifischere Diagnostik unter Schwarzlicht-Zystoskopie.
Dadurch können insbesondere flächige Veränderungen mit größerer Sicherheit diagnostiziert werden.
Therapie nicht muskelinvasiver Urothelkarzinome
Sollten sich in der Spiegelung Tumore oder auch nur verdächtige Bereiche zeigen, ist im nächsten Schritt eine operative Entfernung dieser Tumore indiziert.
Der Eingriff erfolgt ebenfalls über die Harnröhre, wird aber in der Regel in Narkose durchgeführt. (Transurethrale Resektion, TUR-Blase)
Mit einer elektrischen Schlinge kann der Tumor abgetragen, oder eine Probe aus der Schleimhaut entnommen werden.
Das Gewebe wird im Anschluss in die Pathologie gesandt und dort histologisch (feingeweblich) aufgearbeitet.
Nach dem Eingriff ist in der Regel für ca. 1-2 Tage einen Katheter durch die Harnröhre notwendig. Hierüber kann bei Blutungen die Blase gespült und die Urinfarbe kontrolliert werden. Die Entlassung aus dem Krankenhaus ist nach Entfernung des Katheters möglich.
Sollte es sich um einen oberflächlichen Tumor handelt, ist mit dieser Maßnahme auch direkt die primäre Therapie erfolgt.
Für die weitere Therapie ist das Ergebnis der histologischen Untersuchung ausschlaggebend.
Hierbei wird die sogenannte „Tumorformel“ von den Pathologen angegeben. Sie gibt an, ob es sich um einen oberflächlichen oder tiefer in die Blasenwand einwachsenden Tumor handelt. Diese werden prinzipiell unterschiedlich behandelt.
Zudem gibt der Pathologe noch das Grading, also den Grad der Entartung der Zellen an. Hier wird „low grade“ (G1), noch gut bis mäßig gut differenzierte Tumorzellen, und „high grade“ (G2-3), sehr stark entartete bis völlig undifferenzierte Zellen, unterschieden.
Von einem nicht-muskelinvasiven Harnblasenkarzinom spricht man bis zu einem Tumorstadium von maximal pT1.
| TNM Klassifikation-Urothelkarzinom der Harnblase | |||||||||||||||||||||||||||||||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| T | Primärtumor | ||||||||||||||||||||||||||||||||||||||||
| Tx | Primärtumor kann nicht bewertet werden | ||||||||||||||||||||||||||||||||||||||||
| T0 | Kein Nachweis von Primärtumor | ||||||||||||||||||||||||||||||||||||||||
| Ta | Nicht invasives papilläres Karzinom | ||||||||||||||||||||||||||||||||||||||||
| Tis | Carcinoma in situ: "Flache Neoplasie" | ||||||||||||||||||||||||||||||||||||||||
| T1 | Tumor dringt in subepitheliales Bindegewebe ein | ||||||||||||||||||||||||||||||||||||||||
| T2 | Tumor dringt in Muskularis propria ein | ||||||||||||||||||||||||||||||||||||||||
| T2a | Tumor dringt in oberflächliche Muskularis propria ein (innere Hälfte) | ||||||||||||||||||||||||||||||||||||||||
| T2b | Tumor dringt tief in Muskularis propria ein (äußere Hälfte) | ||||||||||||||||||||||||||||||||||||||||
| T3 | Tumor dringt in periversikales Gewebe ein | ||||||||||||||||||||||||||||||||||||||||
| T3a | Mikroskopisch | ||||||||||||||||||||||||||||||||||||||||
| T3b | Makroskopisch (Extravesikale Masse) | ||||||||||||||||||||||||||||||||||||||||
| T4 | Tumor tritt in eines der folgenden ein: Prostatastoma, Samenbläschen, Uterus, Vagina, Beckenwand | ||||||||||||||||||||||||||||||||||||||||
| T4a | Tumor dringt ein in Prostatastoma, Samenbläschen, Uterus oder Vagina | ||||||||||||||||||||||||||||||||||||||||
| T4b | Tumor dringt ein in Beckenwand oder Abdominalwand | ||||||||||||||||||||||||||||||||||||||||
| N | Regionale Lymphknoten | ||||||||||||||||||||||||||||||||||||||||
| NX | Regionale Lymphknoten können nicht bewertet werden | ||||||||||||||||||||||||||||||||||||||||
| N0 | Keine regionalen Lymphknotenmetastasen | ||||||||||||||||||||||||||||||||||||||||
| N1 | Metastase in einem Lymphknoten des kleinen Beckenbereichs (ein hypogastrischer, obturatorischer oder präsakraler Lymphknoten) | ||||||||||||||||||||||||||||||||||||||||
| N2 | Metastase in mehreren Lymphknoten des kleinen Beckenbereichs (ein hypogastrischer, obturatorischer oder präsakraler Lymphknoten) | ||||||||||||||||||||||||||||||||||||||||
| N3 | Metastase(n) der Lymphknoten an der Arteria iliaca communis | ||||||||||||||||||||||||||||||||||||||||
| M | Fernmetastasen | ||||||||||||||||||||||||||||||||||||||||
| M0 | Keine Fernmetastasen | ||||||||||||||||||||||||||||||||||||||||
| M1a | Metastasen in nichtregionäre Lymphknoten | ||||||||||||||||||||||||||||||||||||||||
| M1b | Andere Fernmetastasen | ||||||||||||||||||||||||||||||||||||||||
| Stadieneinteilung | |||||||||||||||||||||||||||||||||||||||||
| |||||||||||||||||||||||||||||||||||||||||
WHO Klassifikation 2016, aus S3-Leitlinie Früherkennung, Diagnose, Therapie und Nachsorge des Harnblasenkarzinoms
Konsultationsfassung Langversion – März 2020 AWMF-Registernummer: 032/038OL
Zudem gibt der Pathologe noch das Grading, also den Grad der Entartung der Zellen an. Hier wird „low grade“ (G1), noch gut bis mäßig gut differenzierte Tumorzellen, und „high grade“ (G2-3), sehr stark entartete bis völlig undifferenzierte Zellen, unterschieden.
Von einem nicht-muskelinvasiven Urothelkarzinom spricht man bis zu einem Tumorstadium von maximal pT1.
Weitere Therapie und Nachsorge des oberflächlichen Urothelkarzinoms
Bei makroskopisch oberflächlichem Blasentumor wird empfohlen, innerhalb von 6 Stunden nach dem Eingriff eine Chemoprophylaxe mit dem Medikament Mitomycin C durchzuführend. Dabei erfolgt über den einliegenden transurethralen Katheter die Instillation des Medikamentes in die Blase. Es sollte idealerweise 1-2 Stunden in der Blase verbleiben und hat einen günstigen Einfluss auf die Entwicklung eines Tumor-Rezidivs.
Die Weitere Therapie ist wiederum von der Histologie und einigen anderen Faktoren abhängig.
Aus S3-Leitlinie Früherkennung, Diagnose, Therapie und Nachsorge des Harnblasenkarzinoms
Konsultationsfassung Langversion – März 2020 AWMF-Registernummer: 032/038OL
Niedriges Risiko (Low-risk)
Handelt es sich um einen Tumor mit einem günstigen Risikoprofil, so ist zunächst keine weitere aktive Therapie notwendig. Es sollte lediglich die empfohlene regelmäßige Nachsorge eingeleitet werden (siehe Nachsorge oberflächlicher Blasentumore).
Mittleres Risiko (Intermediate-risk)
Bei bestimmten Konstellationen ist das Risiko für ein Rezidiv oder einen frühen Progress deutlich erhöht, daher ist in diesem Fall, vor allem bei fehlendem Nachweis von Muskulatur, eine Nachresektion der Blase indiziert.
Diese wird in der Regel innerhalb von vier bis sechs Wochen nach dem ersten Eingriff durchgeführt und entspricht diesem vom Ablauf. Zudem wird eine intravesikale Folgetherapie empfohlen.
Hierzu verwendet man in der Regel eine Chemoprophylaxe mit Mitomycin C oder eine Instillations-Therapie mit Bacille-Calmette-Guerin (BCG), einem abgetöteten Tuberkulose-ähnlichen Erreger, der in der Blase eine Immunreaktion auslöst.
Die Therapie sollte für mindestens ein Jahr durchgeführt werden. Dabei werden die Instillationen zunächst über sechs Wochen einmal wöchentlich durchgeführt. Im Anschluss erfolgt eine Erhaltungstherapie mit drei wöchentlichen Gaben nach drei, sechs und zwölf Monaten.
Hohes Risiko (High-Risk)
Bei einer Erstdiagnose eines High-Risk-Befundes wird ebenfalls eine Instillationstherapie mit BCG empfohlen. Nach der Einleitungsphase von sechs Wochen sollte eine erneute Biopsie der Blase durchgeführt werden, um eine Persistenz des Tumors frühzeitig erkennen zu können.
Zeigt sich kein Tumorgewebe mehr in diesem sogenannten Blasen-Mapping, so kann die Therapie über insgesamt mindestens ein bis drei Jahre fortgesetzt werden (siehe oben).
In bestimmten Fällen kann bereits im Falle eines oberflächlichen High-Risk-Tumors der Blase eine radikale Operation im Sinne einer Zystektomie (Entfernung der Blase) indiziert sein. Dies ist etwa bei einem Frührezidiv nach BCG-Therapie oder einem Blasentumor mit sehr schlechten pathologischen Eigenschaften der Fall.
In diesem Fall erfolgt die weitere Therapie analog zu einem muskelinvasiven Urothelkarzinom (siehe muskelinvasives Urothelkarzinom).
Zudem bieten wir in unserer Klinik die HIVEC-Therapie an, eine hyperthermische intravesikale Chemotherapie mit Mitomycin, bei dem Chemotherapeutikum außerhalb des Körpers erhitzt und über einen speziellen Katheter in die Blase gegeben wird. Das erwärmte Mitomycin zirkuliert so zwischen Gerät und Harnblase und kann sich damit optimal verteilen. Die hohe Temperatur sorgt für eine bessere Tumorzellzerstörung.
Nachsorge
Die Nachsorge nach abgeschlossener Therapie eines oberflächlichen Urothelkarzinoms erfolgt mittels Zystoskopien und zytologischen Untersuchungen aus dem Urin. Auch hierbei ist die Häufigkeit dieser Untersuchungen vom Risikoprofil abhängig.
Niedriges Risiko (Low-Risk)
Die Zystoskopie sollte nach 3 und 12 Monaten erfolgen. Wenn sich kein Rezidiv findet, kann das Intervall auf einmal jährlich ausgeweitet werden. Nach 5 Jahren unauffälliger Kontrollen kann die Nachsorge beendet werden.
Mittleres Risiko (Intermediate-Risk)
Bei mittlerem Risikoprofil sollte die Nachsorgeuntersuchungen im ersten Jahr im Abstand von 3 Monaten durchgeführt werden. Im 2. und 3. Jahr kann das Intervall auf halbjährlich, ab dem 4. Jahr auf einmal jährlich ausgeweitet werden.
Hohes Risiko (High-Risk)
Aufgrund des hohen Risikos für ein Rezidiv sollten in diesem Fall die Kontrollen in den ersten 2 Jahren vierteljährlich durchgeführt werden. Im 3. und 4. Jahr kann auch hier das Intervall auf halbjährlich, ab dem 5. Jahr auf jährlich verlängert werden.
![[Bildbeschreibung]](https://webstatic.uk-koeln.de/im/headerimage/166924/standard/820/image-166924.png)
![[Bildbeschreibung]](https://webstatic.uk-koeln.de/im/headerimage/166923/standard/820/image-166923.png)
![[Bildbeschreibung]](https://webstatic.uk-koeln.de/im/gallery/166924/image/thumb/image-166924.png)
![[Bildbeschreibung]](https://webstatic.uk-koeln.de/im/gallery/166923/image/thumb/image-166923.png)